
Домакинствата плащат двойно повече за лекарства от здравната каса, чиято средна договорна отстъпка за медикаменти е 0,5%. Това каза здравният министър д-р Петър Москов на форума "Здравната реформа:бизнес диагноза", организиран от КРИБ.
Москов представи пред бизнеса стъпките на здравната реформа и целите на правителството. От 2016 г. ще се финансират не структури, а комплексна услуга за пациента, осигурявана от мрежи от болници или отделни клиники. Може да се групират болници с всякаква форма на собственост.
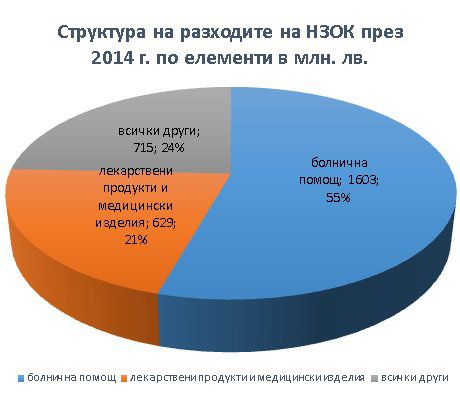
535 млн. лв. е дала НЗОК за лекарства през 2014 г., а пациентите са платили 455 млн. лв. Само 1,5 е ефективният процент реимбурсация на лекарствата на НЗОК.
Това е погрешен подход, който ще променим с принципа да се плаща цялата лекарствена терапия, а не за хапчето, обясни д-р Москов. Така ще се осигуряват лекарствата изцяло безплатно за социалнозначимите заболявания, включени в основния пакет медицински дейности от 2016 г. Ще се работи по задължителни фармако-терапевтични ръководства, като се насърчава прогенеричната политика в плащането на лекарствата. Спестените чрез по-евтините генерични лекарства пари ще отиват за скъпи иновативни терапии.
През 2014 г. у нас са открити повече нови болници, отколкото казина - смятайте какви са очакванията за гарантирана бърза възвращаемост, допълни Москов.
В момента в страната ни има 338 болници, едва 51% от тях са многопрофилни. 113 - или 35 на сто, са частни. Изцяло държавни са 56, с над 50% държавно участие са 26, а общински - 132.
От 2016 г. ще се финансират не структури, а комплексна услуга за пациента, осигурявана от мрежи от болници или отделни болници. Може да се групират болници с всякаква форма на собственост. Министър Москов даде пример с Белгия, където "с декрет" са решили, че болници с под 150 легла няма да получават публичен ресурс.

Средната цена на клиничната пътека за тази година е 990 лв. Общо 1,6 млрд. лв. са платени за болничната помощ от НЗОК през 2014 г., като болничните разходи са увеличени с 1,63 пъти от 2009 г. досега, а се очаква удвояване. Хоспитализациите са нараснали с 65% за 10 г. до 2010 г.
От презантацията на Москов стана ясно още:
България е на първо място по неблагоприятни основни здравно-демографски показатели от всички държави-членки на Европейския съюз. Това са Висока обща и преждевремена смъртност; Висока детска смъртност; Ниска продължителност на живота и на живота в добро здраве; Отрицателен естествен прираст; Застаряване на населението; Висока заболеваемост и болестност от хронични заболявания; Високи нива на временна и трайна неработоспособност.
България все още не може да намали детската смъртност до нивото на показателя, достигнат от страните от ЕС през 1995 г.В момента показателят детска смъртност в България е 2 пъти по-висок от средноевропейския показател и 3 пъти по-висок от показателя в страни като Норвегия, Австрия, Чехия, Холандия и др.
Между 1995 и 2012 г. общите разходи за здравеопазване са се увеличили от 5,2 на 8 % от БВП, като средствата за здравеопазване на глава от населението са се увеличили от 82 на 566 щ. дол. (6,9 пъти). Според данни от Националните здравни сметки през 2012 г. в България са били изразходвани за здравеопазване около 6,3 милиарда лв.
Съставът на разходите за здравеопазване се е променил: През 2012 г., публичният дял от общите разходи за здравеопазване представлява 51,4 % (основно за сметка на НЗОК), в сравнение с почти 74 % през 1995 г.
Частните разходи за здраве са се увеличили от 26 % през 1995 до 48,6 % през 2012 г. Населението намалява с относително постоянен темп – с около 0,60% годишно. Темпът на нарастване на БВП намалява през последните 3 години.
Разходите на НЗОК нарастват с много по-бърз темп от приходите от здравно-осигурителни вноски.
През 2013 г. ръстът в приходите е бил едва 2,84%, докато разходите са се повишили с около 15%.
Тенденцията се е запазила и през 2014 г. Най-голям дял от разходите на НЗОК и тези, които имат най-голяма тежест в общия ръст, са средствата за болнична помощ и лекарствени продукти.

Към 2014 едва 18% от публичните средства са изплатени за извънболнична и дентална помощ и медико диагностични дейности, като този дял постоянно намалява (от 23% през 2009 до 18% през 2014). Предвидените бъдещи публични разходи, свързани с възрастта, особено за здравеопазване, ще наложат значителен дългосрочен натиск върху бюджета. От теоретична гледна точка фискалното пространство може да възникне от: Повишени държавни приходи; Увеличен държавен дълг; По-високи равнища чуждестранна помощ; Промяна на приоритетите между секторите; Повишена ефикасност на съществуващи разходи; Сеньораж (печатане на пари/инфлационни финанси).
Имаме повече болници и легла от средното за ЕС, които при това са неравномерно териториално разпределени; Системата е фрагментирана - голяма част от болниците са тясно профилирани, без възможност за комплексно лечение; Липсват легла за продължително лечение и дългосрочни грижи, за сметка на големия брой легла за активно лечение; Налице е ниска използваемост и ефективност на болничния капацитет; Качеството на болничните услуги не удовлетворява потребителите им; Липсва интеграция и приемственост на грижите за пациента на различните нива; Хоспитализациите непрекъснато нарастват, в т.ч. ненужни и повторни хоспитализации;Над 20% от болничните дейности могат да се осъществяват в амбулаторни условия; Финансирането е непрозрачно и количествено ориентирано към отделни епизоди от грижи; Нараства задлъжнялостта на болничните заведения, основно в публичния сектор.
Според анализ на СБ болничната система е силно фрагментирана, като много болници имат много малко пациенти, което е силно неефективно. Анализът подрежда 275 болнични заведения с над 130 легла по броя на изписваните пациенти. Трите най-натоварени болници изписват по над 95 пациента на ден, но 103 заведения в другия край на класацията заедно отчитат едва 5% от болничните престои, което означава, че приблизително 1 на всеки 3 болници в България изписва максимум 5 пациента на ден. Тази фрагментация и стремеж към специализация на дейностите води до невъзможност за добра координация в грижите за пациентите, до дублиране на ресурсите, пречи за реализация на икономии от мащаба и има ограничена възможност за инвестиции във високотехнологично медицинско оборудване.

Преструктуриране на болничния сектор:
Чрез Национална здравна карта се създава ефективен механизъм за: регулиране на вида и броя на болниците и болничните легла на областно, регионално и национално ниво;планиране на публичните и частни инвестиции в системата на здравеопазване на база на обективни потребности; селективен избор на болнични заведения, предоставящи услуги, заплащани с публични средства; намаляване на фрагментацията на болничния сектор.
осигуряване на равномерен достъп до високотехнологични медицински дейности и апаратура, усъвършенстване на акредитацията на болниците като система за управление и оценка на качеството и условие за финансиране с публични средства; Въвеждане на обективни индикатори за качество на медицинските дейности; Обвързване на заплащането на болниците с резултата от медицинските дейности, обективизиран чрез индикаторите за качество;
Изграждане на система за измерване на удовлетвореността на пациентите;Повишаване на капацитета на медицинския одит;Въвеждане на рейтингова система на болниците;Развитие на капацитета за професионален контрол на качеството.
Към 2014 за болнична помощ са изплатени 1,6 милиарда лв., което съставлява 55 % от публичните средства на НЗОК. Имаме най-високо ниво на хоспитализации на 100 000 население от цяла Европа. В периода 2000-2010 г. броят на хоспитализациите на глава от населението е скочил с 65%. През 2013 г. 1 от всеки 4-ма българи е бил 1 е хоспитализиран.
Лекарствена политика
Макар и малък, българският фармацевтичен пазар демонстрира силен растеж. Лекарствата представляват не само непропорционален дял от разходите за здравеопазване (38% от общите разходи за здравеопазване, сравнени със средни разходи за ЕС от около 25%), тежестта на разходите със собствени средства (РСС) също е прекомерна, възлизаща може би на 81% от общите фармацевтични разходи.“
Може би най-тревожното е, че бързото нарастване на разходите става без очевидни подобрения на резултатите в сферата на здравеопазването и е за сметка на равнопоставеността на населението.
Сегашната реимбурсна политика изглежда съсредоточена по-скоро върху ограничаването на разходите на НЗОК, отколкото върху придаването на приоритетно значение на достъпа и финансовата достъпност, като осигуряват малка финансова защита на пациентите.
„Високите лични разходи могат да ограничат достъпа или спазването на схемата за лекарствено лечение, особено за лекарства, които са важни за забавяне или предотвратяване на развитието на незаразни заболявания, особено на сърдечносъдови и хронични респираторни заболявания.“
Не е ориентирана спрямо здравните цели; Не осигурява предвидимост на разходите на НЗОК за лекарствени продукти; Води до висок % на доплащане от страна на пациента; Не е базирана на оценка на здравните технологии и икономическа обоснованост на разходите; Заплаща за конкретно лекарство, а не за лечение на заболяване;
Липсват ефективни механизми за договаряне на отстъпки (0,5% договорена отстъпка средно за системата).
По данни от Националните здравни сметки на НСИ за периода 2003-2012 г. разходите на НЗОК за лекарствени продукти са нарастнали 1,8 пъти, а разходите на домакинствата 2,7 пъти.
Към 16-06-2015г. за I10 - Есенциална хипертония НЗОК реимбурсира 601 продукта от 71 международни непатентни наименования в 17 Jumbo групи. В някои ATC групи разликата между най-ниската и най-високата цена е над 20 пъти. Ефективният процент на реимбурсация в такива наситени групи достига едва 1,5% (при 50% за референта). Тези разлики се поемат от пациентите. В тази група най-голям дял от продажбите – 48%, имат продукти 5 пъти по-скъпи от референта. Доплащането от пациентите за 2 продукта е в размер на 903 хил.лв. за 2014 г.
Предстои:
Въвеждане на механизъм за оценка на здравните технологии при прилагането на лекарствени продукти; Утвърждаване на фармако – терапевтични ръководства и насърчаване на рационалната лекарствена употреба в лечебните заведения и аптеките; Провеждане на прогенерична лекарствена политика с цел осигуряване на качествени, ефикасни и безопасни лекарства при по-ниски разходи за лечение; Насочване на спестените публични средства за иновативни терапии, които са без алтернатива.

Презантацията на министър Петър Москов завърши със снимка на Кубрат Пулев след мача с Владимир Кличко като илюстрация на родното здравеопазване и необходимостта от реформа в него.












































Моля, регистрирайте се от TУК!
Ако вече имате регистрация, натиснете ТУК!
26.06 2015 в 12:24
Този коментар е скрит заради нарушаване на Правилата за коментиране.
23.06 2015 в 18:38
Този коментар е скрит заради нарушаване на Правилата за коментиране.
23.06 2015 в 18:00
Този коментар е скрит заради нарушаване на Правилата за коментиране.
23.06 2015 в 16:14
Този коментар е скрит заради нарушаване на Правилата за коментиране.
23.06 2015 в 14:47
Този коментар е скрит заради нарушаване на Правилата за коментиране.
Кремъл щастлив, че Тръмп не го смята вече за пряка заплаха
София е в топ 5 за евтин туризъм на канадски портал
Манол Глишев: Днешните протестиращи са хора, които не се задоволяват с малко (видео)
Ню Йорк Таймс: Зеленски отслаби надзорниците в държавните компании и създаде условия за корупция
Прогноза за 2026 г.: Путин напада Европа, а Китай - Тайван